| Enfermedad trofoblástica gestacional | ||
|---|---|---|
 Corte histológico de una mola hidatiforme teñido con hematoxilina y eosina. Se ve una vellosidad de gran tamaño llena de líquido, con proliferación de células en el trofoblasto que lo rodea visibles como numerosos núcleos violeta. | ||
| Especialidad |
obstetricia y ginecología oncología | |
La enfermedad trofoblástica gestacional consiste en un grupo de trastornos que tienen en común la proliferación del trofoblasto gestacional,[1] el tejido que normalmente se convertirá en la placenta.[2] Por ese motivo, suelen tener las mismas propiedades que el trofoblasto fisiológico, es decir: producción de hormonas típicas de la placenta, como la hCG, invasión tisular y vascular, y migración a distancia por vía hemática.
Las principales y más frecuentes formas de las enfermedades trofoblásticas gestacionales son el embarazo molar y el coriocarcinoma,[3] aunque la mayoría no se consideran tumores, existen variedades malignas. Un bebé puede o no desarrollarse durante estos tipos de embarazos.[4]
No existen métodos para predecir con precisión el curso clínico de una mola hidatidiforme por sus características histopatológico. El curso clínico se suele predecir por la curva de la concentración de la hormona gonadotropina coriónica humana (hCG) en el suero sanguíneo del paciente al extraer la mola. En el 80% de los pacientes con una mola hidatidiforme benigna, los niveles de hCG en sangre bajan de manera constante a la normalidad al cabo de 8-12 semanas después de la extracción del embarazo molar. En el otro 20% de los pacientes con una mola hidatidiforme maligna, los niveles de hCG en suero, permanecen aumentandos o se mantienen constantes.[5]
Historia
La enfermedad trofoblástica gestacional es conocida desde la antigüedad. Se sabe que Hipócrates (hace más de 2500 años), fundamentado en su teoría de los cuatro humores, describió la mola hidatiforme como una hidropesía o retención de líquidos en el útero y se la atribuyó al agua insalubre.[6]
Oribasius (320-400) y Aetius de Amida (siglo V) también describen reportes de embarazos molares.[7]
Entre 1593 y 1674 Nikolaas Tulpius de Ámsterdam dio la primera descripción exacta de un embarazo molar.[8]
Clasificación
En este concepto se incluyen, desde el punto de vista histológico:
- Trastornos placentarios, principalmente por fecundación defectuosa. La mola hidatídica es una degeneración hidrópica de las vellosidades coriónicas, que está limitada a la cavidad uterina, conservando, en la mayoría de los casos, la estructura de la vellosidad. Hay una degeneración de la placenta con edema y quistificación de las vellosidades, formando hidátides, por lo que toma la apariencia de un gran racimo de uvas. Según Hertig es el producto anormal de una gestación caracterizada por tumefacción y degeneración hidrópica de las vellosidades coriales inmaduras, con ausencia de vascularización y tendencia proliferativa del epitelio de revestimiento.
- Mola hidatídica completa, es más frecuente y toda la placenta degenera a tejido molar, es anembrionada con material genético paterno solamente. El cariotipo en más del 90% es 46XX y raramente será XY, tiene una mayor capacidad de malignización.[9]
- Mola hidatídica parcial, solo degenera una parte de la placenta, con vellosidades normales y anómalas, puede ser embrionada y en ella existe material genético paterno y materno, casi siempre triploide,[9] 69XXY o 69XXX.[3] Tiene menores tasas de β-hCG y de malignización.[5]
- Tumores malignos del trofoblasto:
- Mola invasiva (antiguamente llamado corioadenoma destruens), invade la cavidad uterina y/o estructuras vecinas pero continúa conservando la estructura de la vellosidad.
- Coriocarcinoma, hay un crecimiento invasivo en el que no se reconoce la estructura vellositaria.[5] En el 50% de los casos en los que aparece un coriocarcinoma, la mujer había sufrido una mola.[10]
- Tumor trofoblástico del lecho placentario, es una forma poco común (poco más de 200 casos reportados en la literatura) que puede ocupar endometrio y miometrio.[5] Aparece en el miometrio y endometrio, lugar donde estuvo inserto el lecho placentario.[11] Da metástasis tardía a pulmón, hígado y cerebro y tiene mayor resistencia al tratamiento quimioterápico.
Si no se dispone de diagnóstico histológico la clasificación sería la siguiente:
- Enfermedad trofoblástica benigna, Es una enfermedad localizada benigna, no invasiva ni neoplásica, pero que en ocasiones puede producir una degeneración maligna.
- Enfermedad trofoblástica maligna, puede aparecer tras una mola, un aborto o un embarazo a término y raramente es primario. Puede ser no metastásica o metastásica, y a veces la primera manifestación es una lesión metastásica en vagina o pulmón (sería ya una enfermedad trofoblástica maligna metastásica), también en pelvis, riñón, intestino, cerebro e hígado que es de mal pronóstico. Las metástasis pueden ser de alto (cerebrales) o de bajo riesgo.
Los trastornos trofoblásticos que no son neoplásicos incluyen la reacción exagerada placentaria y el nódulo del sitio de implantación de la placenta.
Epidemiología
Su incidencia varía dependiendo de la localización geográfica, así en los países asiáticos es más frecuente, 1/200 embarazos,[11] con una mayor capacidad de malignización, mientras que en los países occidentales tiene una menor frecuencia, 1/1500 embarazos,[11] y solo entre el 5-10% precisarán tratamiento posterior por enfermedad trofoblástica persistente o malignización, con una incidencia de 1/15.000 embarazos. Algunos estudios en Latinoamérica reportan cifras de 4,6/1000.[11] Las causas estarían relacionadas con dieta pobre en proteínas, lo que explicaría la alta incidencia en países pobres orientales, de carotenos-vitamina A, de la raza, y alteraciones inmunitarias maternas.
La tasa internacional de coriocarcinoma ha sido reportado en valores tan altos como 1 de cada 500-600 embarazos en la India hasta 1 de cada 50.000 embarazos en México, Paraguay y Suecia. Estas diferencias se deben probablemente a diferencias en la metodología al identificar los casos o la precisión del denominador.[5]
Etiología
Se desconoce la etiología, y parece que hay cierto carácter familiar. Sí se ha observado que hay una cierta relación con la edad, de tal manera que en mujeres mayores de 40 años aumenta la incidencia aproximadamente 5 veces,[3] en tanto que en mujeres con edad inferior a 20 años la frecuencia es menor, con una menor incidencia de malignizaciones y menos metástasis.
Además, existen posibilidades de repetición. Si una mujer tiene una mola, al siguiente embarazo las probabilidades de sufrir otra son del 1-2%, mientras que de experimentar un tercer embarazo, las probabilidades de presentar otra mola ascienden al 25%. El embarazo gemelar también aumenta el riesgo de la enfermedad trofoblástica.[11]
Patogenia
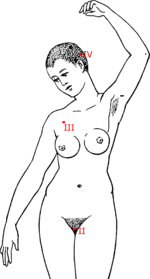
| Estadios evolutivos de la ETG.[11] | |||||||
|---|---|---|---|---|---|---|---|
| Ubicación tumor | |||||||
| Estadio I | Pacientes con valores de β-hCG elevados y tumor solo en el útero | ||||||
| Estadio II | Pacientes con metástasis en vagina y/o pelvis | ||||||
| Estadio III | Metástasis a pulmón | ||||||
| Estadio IV | Metástasis a cerebro, hígado, riñón o tracto gastrointestinal. | ||||||
Hay diversas teorías que intentan explicar el origen de la enfermedad trofoblástica. Una de ellas asegura que habría una malformación congénita de la placenta por un fallo en la angiogénesis fetal, es decir, en la formación de los vasos sanguíneos fetales, por lo que el líquido se acumula en la placenta al no poder pasar al embrión.[11] Esa teoría explicaría porqué las vellosidades no pierden su función y vitalidad, pues dependen de la circulación materna y no de la defectuosa circulación fetal de la enfermedad.
La otra teoría dice que habría una hiperplasia del trofoblasto con edema secundario que presionaría y atrofiaría los vasos vellositarios.[11]
Cuadro clínico
Tras un periodo de amenorrea, y a partir del segundo mes, hay un aumento de los síntomas subjetivos del embarazo, sobre todo náuseas y vómitos o hiperémesis en un 30%. Hay metrorragias irregulares en el 96% de los casos, en principio de escasa cantidad, pero que se va incrementando. Dicha hemorragia no es continua sino que se repite cada dos o tres días, de color roja o negruzca, que se produce por la ruptura de vasos maternos al separarse las vesículas de la decidua.
Ocasionalmente, hay expulsión de restos molares, que lo refiere la paciente como expulsión de vesículas en el 11 % de los casos y que es patognomónico pero aparece tardíamente. También puede presentar mal estado general, dolor difuso en hipogastrio y anemia. Esta última en relación con las metrorragias.
Pueden haber signos y síntomas de hipertiroidismo, como taquicardia, sudoración, y temblores, en el 7%, y se debe a que la fracción β-hCG es similar a la hormona TSH. Existen signos de preeclampsia o hipertensión gestacional del primer trimestre hasta en el 50% de los casos, y signos de insuficiencia respiratoria aguda en el 2% por embolismo pulmonar de las células trofoblásticas, o por la asociación entre hipertiroidismo e hipertensión arterial. Como complicaciones pueden aparecer coagulopatías y metástasis.
A la exploración el útero está aumentado de tamaño, en el 50% de los casos, por encima de lo que correspondería a la edad gestacional,[3] de consistencia blanda, sin signos de actividad fetal a partir de la semana 12 y siempre que se trate de una mola total. También puede que la paciente presente un tamaño uterino menor al esperado para la edad gestacional.[3] El cuello está cerrado, con metrorragia en cantidad variable, y raramente se observa la expulsión de vesículas. Pueden haber quistes teca-luteínicos bilaterales en ovario en cerca del 20% de los casos,[3] debido al estímulo de la β-hCG.
La enfermedad trofoblástica maligna va a cursar con metrorragias por lo general intensas, hay una elevación de la β-hCG y en la ecografía se objetiva la cavidad uterina con signos de ocupación atípica.
Diagnóstico
Por la clínica, y pruebas complementarias como la determinación de la β-hCG y la ecografía. La determinación de la β-hCG se basa en que el trofoblasto produce la hormona gonadotropina coriónica, presentando cifras elevadas, y su cuantificación va a servir para diagnóstico, valorar el pronóstico, y el seguimiento postratamiento. La ecografía revela un útero aumentado de tamaño que no corresponde con la amenorrea, con ecos en su interior, puntiformes que corresponderían a las vesículas y que asemejan copos de nieve o panal de abeja. No se aprecia saco gestacional ni estructuras fetales y, en ambos ovarios se aprecian quistes teca-luteínicos como formaciones ováricas redondas, econegativas, con múltiples tabiques en su interior.
Diagnóstico diferencial
El diagnóstico diferencial dependerá de si se ha producido metástasis o no y en qué órganos.[5]
- Obstrucción biliar
- Coriocarcinoma ovárico
- Cáncer de vejiga
- Diagnóstico del embarazo
- Tumores cerebrales
- Accidentes cerebrovasculares
- Tumores uroteliales de la pelvis renal y uréteres
- Tumores de células germinales secretoras de hCG
- Cistitis hemorrágica no infecciosa
- Nefrolitiasis
Tratamiento
Hay que tratar las complicaciones como la hiperémesis, anemia, hipertensión, y alteraciones electrolíticas, coagulopatías, alteraciones cardiorrespiratorias y preeclampsia, procediendo a evacuar la mola lo antes posible, con lo que se producirán menos malignizaciones.
La evacuación del contenido uterino se realiza mediante dilatación, y legrado por aspiración. Además se pauta profilaxis antibiótica y oxitócicos.[3]
La histerectomía, con la mola en su interior, está indicada en pacientes de edad superior a 40 años o en mujeres con más de tres hijos, ya que en ambos grupos se ha demostrado una mayor incidencia de malignización.
Control Postevacuación
- Tras la evacuación de la mola es preciso realizar controles de β-hCG semanal hasta su negativización, durante tres semanas, y tras esto una vez al mes, los primeros seis meses, y luego cada 2 meses, hasta completar el año.
- Exploración ginecológica y ecográfica a las 2 semanas tras evacuación y luego cada 3 meses. Durante este periodo será preciso prescribir anticoncepción a la paciente.
- Radiografía de tórax, a las 2 semanas tras evacuación, a los 6 meses y al año para descartar posibles infiltrados pulmonares.
Si los controles de β-hCG no se negativizan en 6 semanas o vuelven a ascender estaremos ante una enfermedad trofoblástica persistente o una enfermedad trofoblástica maligna. En ambos casos (enfermedad trofoblástica persistente o una enfermedad trofoblástica maligna) se suele tratar con quimioterapia a base de protocolos que incluyan el Metotrexato y la actinomicina D, alternos. Los resultados de este tratamiento son muy buenos, con una supervivencia del 80% en metástasis de alto riego y del 100% en las de bajo riesgo.
Referencias
- ↑ GRASES, Pedro J., y TRESSERRA CASAS, Francisco: «Enfermedad trofoblástica de la gestación: revisión». Rev. Obstet. Ginecol. Venez. (en línea), junio de 2004, volumen 64, n.º 2, pág. 101-113; consultado el 7 de mayo de 2009. ISSN 0048-7732.
- ↑ Instituto Nacional del Cáncer. «Enfermedad trofoblástica gestacional». Diccionario de cáncer. Archivado desde el original el 11 de mayo de 2009. Consultado el 7 de mayo de 2009. «Cualquier tumor de un grupo de tumores que se forman con células trofoblásticas (células del útero que ayudan a un embrión a adherirse al útero y ayudan a formar la placenta) después de que un espermatozoide fertiliza un óvulo»..
- ↑ a b c d e f g Roger P. Smith; Frank Netter (2004). Netter Obstetricia, Ginecología y salud de la mujer. España: Elsevier. p. 247. ISBN 8445813110.
- ↑ por MedlinePlus (junio de 2008). «Enfermedad trofoblástica gestacional». Enciclopedia médica en español. Consultado el 6 de marzo de 2009.
- ↑ a b c d e f Hernández, Enrique (julio de 2008). «Gestational Trophoblastic Neoplasia». Obstetrics and Gynecology (en inglés). eMedicine.com. Consultado el 7 de mayo de 2009.
- ↑ Philip J. DiSaia; William T Creasman (2006). The History of Obstetrics and Gynecology (6.ª edición). España: Elsevier. p. 185. ISBN 8481746304. Consultado el 21 de mayo de 2009.
- ↑ M. J. O'Dowd; E. E. Philipp (2001). The History of Obstetrics and Gynecology (en inglés) (2.ª (ilustrada) edición). Informa Health Care. p. 526. ISBN 1850700400. Consultado el 21 de mayo de 2009.
- ↑ Simón Oróstegui Correa y cols. «Enfermedad trofoblástica gestacional» (en español). Med UNAB; vol. 11, número 2, julio de 2008.
- ↑ a b Carrera Maciá, José María; José Mallafré Dols y Bernat Serra Zantop (2006). Protocolos de Obstetricia y Medicina perinatal del Instituto Universitario Dexeus (4.ª edición). Elsevier España. p. 158. ISBN 8445816586.
- ↑ por MedlinePlus (mayo de 2008). «Coriocarcinoma». Enciclopedia médica en español. Consultado el 6 de mayo de 2009.
- ↑ a b c d e f g h González-Merlo, Jesús (2006). «Capítulo 29: Enfermedad trofoblástica gestacional». Obstetricia (5.ª edición). Elsevier España. ISBN 8445816101.








