| Hernia inguinal | ||
|---|---|---|
 Hernia inguinal con protrusión de vísceras intestinales. | ||
| Especialidad | gastroenterología | |
Una hernia inguinal es una protrusión del contenido de la cavidad abdominal por un punto débil del conducto inguinal. Sólo una operación quirúrgica puede resolver una hernia inguinal. Hay dos tipos de hernias inguinales, una directa y la otra indirecta. Son eventos comunes y la reparación de hernias inguinales es la operación más frecuente en la práctica quirúrgica.[1]
Epidemiología
La hernia inguinal es una enfermedad muy frecuente, representa el 75 % de todas las hernias de la pared abdominal, con un riesgo de por vida del 27 % en hombres y 3 % en mujeres. Las hernias inguinales son la afección quirúrgica más común que encuentran los médicos de atención primaria, con 1,6 millones diagnosticadas anualmente y 500 000 sometidas a reparación quirúrgica en los Estados Unidos. En todo el mundo, se realizan anualmente 20 millones de reparaciones de hernias inguinales, las más comunes de todas las operaciones de hernias de la pared abdominal.[2]
Factores de riesgo
Entre los factores de riesgo para la hernia inguinal primaria figuran: sexo masculino (aumenta el riesgo de 8 a 10 veces), edad (pico de incidencia entre 0 a 5 y 75 a 80 años), antecedentes familiares de hernia inguinal en familiares de primer grado, deterioro del metabolismo del colágeno.
Algunos estudios han demostrado que se detectan menos hernias inguinales en pacientes con sobrepeso u obesos. De manera mecánica, la obesidad puede exacerbar el desarrollo de hernias al aumentar la presión abdominal y aliviarla al bloquear la hernia/encarcelamiento de las vísceras con grasa adicional. Por lo tanto, no está claro si la obesidad realmente protege del desarrollo de hernias inguinales y merece más investigación.[3]
Hernia inguinal directa
En las hernias inguinales directas el contenido abdominal, en concreto el intestino delgado, pasa a través de una debilidad de la musculatura abdominal y protruye en el área del triángulo de Hesselbach. Las hernias directas se presentan como una tumefacción ovalada, son reducibles y rara vez ingresan al escroto. Por lo general, no recorren el conducto inguinal.[4] Son las menos frecuentes, siendo un 0.5% de las hernias inguinales, con una recidiva postoperatoria del 1%.[5] Son más comunes en adultos mayores de 45 años.
Hernia inguinal indirecta
Las hernias inguinales indirectas se producen cuando el contenido abdominal protruye a través del anillo inguinal interno o profundo. Bajan a lo largo del canal inguinal, paralelas al cordón espermático y, con el tiempo, suelen llegar al escroto. En el caso de los niños, son secundarias a una persistencia del conducto peritoneo-vaginal y en el caso de las niñas son secundarias a una persistencia del conducto de Nuck[6].
Clínica
Las hernias inguinales tienen una variedad de presentaciones clínicas que van desde un bulto en la región de la ingle en el examen físico de rutina (con o sin dolor) hasta complicaciones potencialmente mortales. Las hernias encarceladas o estranguladas pueden presentarse como una obstrucción intestinal mecánica aguda sin síntomas o signos evidentes de una hernia inguinal, en particular en pacientes con obesidad.[7]
Síntomas: el síntoma más común asociado con la hernia es una pesadez o molestia sorda en la ingle, que puede o no estar asociada con un bulto visible. Las hernias inguinales en las mujeres también pueden provocar molestias pélvicas vagas. La incomodidad en la ingle es más pronunciada cuando aumenta la presión intraabdominal, como al levantar objetos pesados, esforzarse o estar de pie durante mucho tiempo.[8]
Diagnóstico
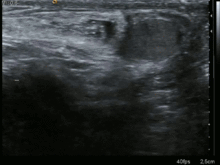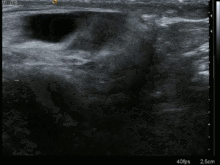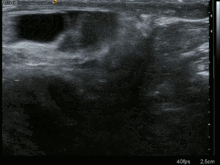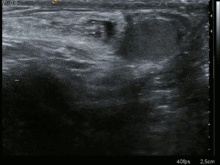
En la mayoría de los casos, se puede hacer un diagnóstico de hernia inguinal o femoral con base en la historia clínica y el examen físico de la ingle, sin necesidad de realizar más estudios. Aunque los datos son limitados, un estudio informó de una sensibilidad del 75 % y una especificidad del 96 % para un diagnóstico de hernia inguinal en el examen físico realizado por cirujanos. El diagnóstico puede ser más difícil en mujeres y personas con obesidad, para quienes puede ser necesaria una evaluación diagnóstica adicional. Rara vez se requieren exámenes adicionales para confirmar el diagnóstico. En ciertos casos, un ultrasonido o un TAC se justifican, en particular para descartar un hidrocele. [5,7] El ultrasonido aumenta la sensibilidad para detectar una hernia oculta del 80 % solo y con el examen físico al 96 %.[9]
Tratamiento
Es quirúrgico en prácticamente todos los casos. Solamente en pacientes que no puedan ser intervenidos se puede recomendar un braguero de contención herniaria. El postoperatorio suele durar unas 24-48 horas.
Se puede plantear el manejo conservador con vigilancia periódica a los pacientes mayores de 50 años que se encuentren asintomáticos o con pocos síntomas, en especial aquellos pacientes de edad avanzada, con co-morbilidades que se encuentren sin síntomas.
La reparación de la hernia inguinal o femoral se realiza de manera urgente en pacientes que desarrollan complicaciones, como incarceración aguda o estrangulación.
Si bien todos los cirujanos realizan reparaciones abiertas de hernias en la ingle, algunos también efectúan reparaciones laparoscópicas. Los cirujanos deben elegir el abordaje con el que se sientan más cómodos y tengan más experiencia. Para los cirujanos que son igualmente hábiles con ambas reparaciones, la elección de un abordaje quirúrgico depende de la hernia y las características del paciente.[10]
Complicaciones
El encarcelamiento se refiere al atrapamiento del contenido de la hernia dentro del saco herniario de tal manera que no es posible reducirlo nuevamente al abdomen o la pelvis. La reducción del flujo venoso y linfático conduce a la inflamación del tejido incarcerado, que puede ser intestino, epiplón, vejiga u ovario u otras estructuras. A medida que se acumula el edema, el flujo venoso y, en última instancia, el arterial al contenido del saco herniario pueden verse comprometidos, lo cual da como resultado isquemia y necrosis del contenido de la hernia, lo que se conoce como estrangulación.[1]
Las complicaciones que se pueden presentar en el postoperatorio son: hematomas, hemoperitoneo, seromas, abscesos, fístulas, peritonitis, rechazo de la prótesis, recurrencia herniaria, osteítis, atrofia testicular, hidrocele, anestesia cutánea, dolor en la cicatriz, etc.[3]
Referencias
- ↑ a b Instituto Químico Biológico - ICD10-K40. [1]
- ↑ Correa Martínez, Luisbel; Domínguez Rodríguez, Denis Luis (2018-06). «Epidemiología de pacientes afectos de hernia inguinal bilateral». Revista de Ciencias Médicas de Pinar del Río 22 (3): 82-89. ISSN 1561-3194. Consultado el 21 de junio de 2022.
- ↑ a b Torrico Camacho, José Alberto; Mejia Camacho, Gonzalo; Torrico Vilte, Juan Pablo; Torrico Vilte, Maryliz F. (00/2007). «TECNICA DE LICHTENSTEIN MODIFICADA PARA EL TRATAMIENTO QUIRURGICO DE LAS HERNIAS INGUINALES, CRURALES Y RECIDIVANTES». Gaceta Médica Boliviana 30 (1): 41-49. ISSN 1012-2966. Consultado el 21 de junio de 2022.
- ↑ Instituto Químico Biológico. [2]
- ↑ Corporació Sanitària Parc Taulí - Hospital de Sabadell. [3]
- ↑ «Hernia inguinal neonatal conteniendo útero, ovario y trompa de Falopio».
- ↑ David C Brooks, MD (21/04/22). «Overview of treatment for inguinal and femoral hernia in adults». Up To Date. Consultado el 21/06/22.
- ↑ Correa Martínez, Luisbel; Domínguez Rodríguez, Denis Luis (2018-06). «Epidemiología de pacientes afectos de hernia inguinal bilateral». Revista de Ciencias Médicas de Pinar del Río 22 (3): 82-89. ISSN 1561-3194. Consultado el 21 de junio de 2022.
- ↑ Kim B, Robinson P, Modi H, et al. Evaluación del uso y la influencia de la ecografía de la ingle en entornos de atención primaria y secundaria. Hernia 2015; 19:367.
- ↑ de Goede, Barry; Wijsmuller, Arthur R.; van Ramshorst, Gabrielle H.; van Kempen, Bob J.; Hop, Wim C. J.; Klitsie, Pieter J.; Scheltinga, Marc R.; de Haan, Jeroen et al. (2018-01). «Watchful Waiting Versus Surgery of Mildly Symptomatic or Asymptomatic Inguinal Hernia in Men Aged 50 Years and Older». Annals of Surgery (en inglés) 267 (1): 42-49. ISSN 0003-4932. doi:10.1097/sla.0000000000002243. Consultado el 9 de mayo de 2018.








